Ipoplasia femorale congenita - femore congenito corto - PFFD
AVVISO
Io non sono un medico, sono solo la mamma di un bambino affetto da PFFD, che negli anni ha crecato di capirci qualcosa di piú su questa patologia. I miei post sono solo un tentativo di descrivere il PFFD in maniera comprensibile per tutti. Non sono assolutamente da considerarsi consulenze mediche! Gli specialista vi diranno che ogni caso è diverso e che deve essere analizzato a se. I consigli e le indicazioni fornite in questo blog non hanno valore terapeutico e non rappresentano un invito all'autodiagnosi e/o all'autocura. Prima di mettere in pratica i consigli eventualmente segnalati è opportuno consultare il proprio medico o lo specialista.
Cosa significa PFFD?
Sta per Proximal Femoral Focal Deficiency. È una malformazione congenita, in cui non é ben sviluppata la parte superiore del femore.
Quali sono le cause?
Non é una malattia genetica. Le cause non sono accertate. Alcuni suppongono che possa essere causato da anoxia (mancanza di ossigeno), ischemia (temporanea carenza di approvvigionamento di sangue), da prodotti chimici, ipotermia, radiazioni, tossine batteriche, infezioni virali, da enzimi e cambiamenti ormonali. In realtá l'unica causa accertata é il farmaco Talidomide.
Quante volte appare nella popolazione?
È una malattia rara. Esistono vari studi a riguardo. La frequenza varia da 1 a 4 casi ogni 200.000 nascite, ed é dunque sicuramente superiore alla richiesta di 1:10.000 casi, che serve per essere classificata come una malattia rara.
Confrontando con la sindrome di Down, che ha una frequenza di 1:800, o con il labbro leporino, che compare ca. 1 su 1000 volte, si capisce il motivo per cui la maggiorparte delle persone non ha molta dimestichezza con questa patologia.
Il quadro clinico (cioé: Cosa si vede dall'esterno?)
La gamba si presenta piú corta a livello del segmento femorale, leggermente ruotata verso l'esterno, e con una contrattura a livello dell'anca e del ginocchio. Inoltre nella maggior parte dei casi il ginocchio risulta essere instabile a causa della mancanza dei legamenti crociati.
Le classificazioni (cioè: Quali forme esistono?)
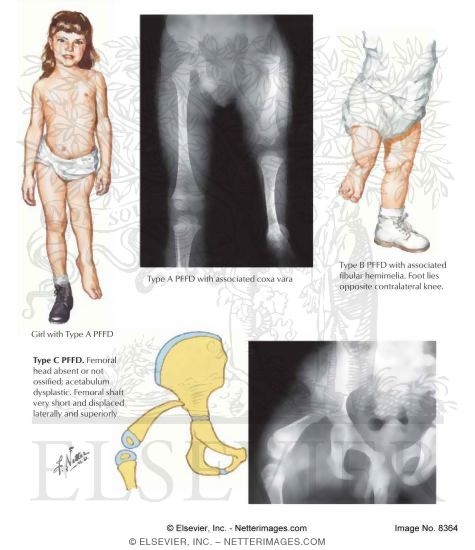
Esistono varie classificazioni. La piú usata é quella di Aitken, che raggruppa i casi prendendo come criterio la buona o cattiva formazione dell'articolazione coxo-femorale (cioé dell'anca):
Tipo A: l'acetabolo é ben formato, la testa del femore é presente, a livello del collo del femore puó presentarsi una pseudoartrosi (cioé una parte del collo del femore é cartilaginea), che peró tende a solidificarsi nell'arco degli anni, causando peró una deformazione a livello del trocantere. Questi sono i migliori candidati per un allungamento femorale.
Tipo B: l'acetabolo risulta essere piú piatto, la testa del femore é molto piccola e non completamente ossificata, la congiunzione tra femore e testa del femore non é presente o comunque resta cartilaginea. In questi casi gli allungamenti sono molto piú difficili da eseguire e devono comunque essere preceduti da un intervento di stabilizzazione dell'anca.
Tipo C: manca la testa del femore e l'acetabolo risulta essere molto piatto, il femore é molto piú corto che nel caso B, visto che tutta la parte prossimale dell'osso, compreso il trocantere sono assenti.
Tipo D: é la forma piú grave. L'osso é molto corto, e si presenta spesso solo come piccolo segmento irregolare della parte distale del femore (cioé é presente solo la parte inferiore del femore, quella vicino al ginocchio). L'acetabolo é inesistente e la zona pelvica laterale é completamente piatta.
Quali sono i possibili trattamenti?
Quale trattamento sciegliere dipende dalla gravitá del caso. Si suddividono fondamentalmente in:
* rialzo meccanico, che puó essere effettuato con una soletta dentro o sotto la scarpa, oppure con una orthoprotesi (cioé con una ortesi, sotto la quale viene applicato un piede finto)
* allungamento osseo, che viene praticato attraverso un intervento, in cui viene applicato al femore un fissatore. Per i casi di tipo A e B questo intervento deve spesso essere preceduto da un intervento di ricostruzione dell'articolazione coxo femorale.
* epifisiodesi, cioé il blocco della crescita del femore controlaterale
* proteizzazione, associata a vari interventi, quali l'epifisiodesi, l'amputazione, la rotazione di Van Ness, la fusione del ginocchio, in modo da garantire una maggiore efficacia della protesi e migliorarne l'aspetto estetico.
*un mix dei trattamenti sopra citati
Qual'é il trattamento migliore?...le controversie dei medici
La cosa piú difficile per un genitore é capire quale strada scegliere ed esistono parecchie controversie, specialmente per quanto riguarda gli allungamenti, l'amputazione, e la rotazione di Van Ness.
Gli allungamenti: in alcuni centri si tende a sconsigliare l'allungamento, specialmente se il percorso previsto é troppo rischioso e lungo a causa di una dismetria troppo elevata oppure di una articolazione coxo-femorale non molto stabile. Attualmente i casi limite sono quelli con una dismetria prevista di 20-25 cm, e di PFFD di tipo B.
Quali sono le cause?
Non é una malattia genetica. Le cause non sono accertate. Alcuni suppongono che possa essere causato da anoxia (mancanza di ossigeno), ischemia (temporanea carenza di approvvigionamento di sangue), da prodotti chimici, ipotermia, radiazioni, tossine batteriche, infezioni virali, da enzimi e cambiamenti ormonali. In realtá l'unica causa accertata é il farmaco Talidomide.
Quante volte appare nella popolazione?
È una malattia rara. Esistono vari studi a riguardo. La frequenza varia da 1 a 4 casi ogni 200.000 nascite, ed é dunque sicuramente superiore alla richiesta di 1:10.000 casi, che serve per essere classificata come una malattia rara.
Confrontando con la sindrome di Down, che ha una frequenza di 1:800, o con il labbro leporino, che compare ca. 1 su 1000 volte, si capisce il motivo per cui la maggiorparte delle persone non ha molta dimestichezza con questa patologia.
Il quadro clinico (cioé: Cosa si vede dall'esterno?)
La gamba si presenta piú corta a livello del segmento femorale, leggermente ruotata verso l'esterno, e con una contrattura a livello dell'anca e del ginocchio. Inoltre nella maggior parte dei casi il ginocchio risulta essere instabile a causa della mancanza dei legamenti crociati.
Le classificazioni (cioè: Quali forme esistono?)

Esistono varie classificazioni. La piú usata é quella di Aitken, che raggruppa i casi prendendo come criterio la buona o cattiva formazione dell'articolazione coxo-femorale (cioé dell'anca):
Tipo A: l'acetabolo é ben formato, la testa del femore é presente, a livello del collo del femore puó presentarsi una pseudoartrosi (cioé una parte del collo del femore é cartilaginea), che peró tende a solidificarsi nell'arco degli anni, causando peró una deformazione a livello del trocantere. Questi sono i migliori candidati per un allungamento femorale.
Tipo B: l'acetabolo risulta essere piú piatto, la testa del femore é molto piccola e non completamente ossificata, la congiunzione tra femore e testa del femore non é presente o comunque resta cartilaginea. In questi casi gli allungamenti sono molto piú difficili da eseguire e devono comunque essere preceduti da un intervento di stabilizzazione dell'anca.
Tipo C: manca la testa del femore e l'acetabolo risulta essere molto piatto, il femore é molto piú corto che nel caso B, visto che tutta la parte prossimale dell'osso, compreso il trocantere sono assenti.
Tipo D: é la forma piú grave. L'osso é molto corto, e si presenta spesso solo come piccolo segmento irregolare della parte distale del femore (cioé é presente solo la parte inferiore del femore, quella vicino al ginocchio). L'acetabolo é inesistente e la zona pelvica laterale é completamente piatta.
Quali sono i possibili trattamenti?
Quale trattamento sciegliere dipende dalla gravitá del caso. Si suddividono fondamentalmente in:
* rialzo meccanico, che puó essere effettuato con una soletta dentro o sotto la scarpa, oppure con una orthoprotesi (cioé con una ortesi, sotto la quale viene applicato un piede finto)
* allungamento osseo, che viene praticato attraverso un intervento, in cui viene applicato al femore un fissatore. Per i casi di tipo A e B questo intervento deve spesso essere preceduto da un intervento di ricostruzione dell'articolazione coxo femorale.
* epifisiodesi, cioé il blocco della crescita del femore controlaterale
* proteizzazione, associata a vari interventi, quali l'epifisiodesi, l'amputazione, la rotazione di Van Ness, la fusione del ginocchio, in modo da garantire una maggiore efficacia della protesi e migliorarne l'aspetto estetico.
*un mix dei trattamenti sopra citati
Qual'é il trattamento migliore?...le controversie dei medici
La cosa piú difficile per un genitore é capire quale strada scegliere ed esistono parecchie controversie, specialmente per quanto riguarda gli allungamenti, l'amputazione, e la rotazione di Van Ness.
Gli allungamenti: in alcuni centri si tende a sconsigliare l'allungamento, specialmente se il percorso previsto é troppo rischioso e lungo a causa di una dismetria troppo elevata oppure di una articolazione coxo-femorale non molto stabile. Attualmente i casi limite sono quelli con una dismetria prevista di 20-25 cm, e di PFFD di tipo B.
L'amputazione: in alcuni centri europei ed americani viene consigliata l'amputazione della parte anteriore del piede, in maniera da rendere la protesi esteticamente piú bella.
La rotazione di Van Ness: consiste in una rotazione di 180° del femore, in maniera da garantire una maggiore efficacia della protesi. Essendo peró un intervento molto invasivo e psicologicamente pesante da sopportare, é oggetto di controversia da parte dei medici.
Fissatori interni ed esterni...si possono usare entrambi?
Le tecniche per l'allungamento delle ossa si basano tutte sulla tecnica di distrazione dei segmenti ossei: l'osso viene tagliato in due parti e queste vengono gradualmente allontanate tra di loro, permettendo cosí all'osso di rigenerarsi e di formare callo osseo nella frattura provocata. Esistono vari tipi di fissatori esterni. I piú famosi sono:
* il fissatore di Illizarov o circolare
* il fissatore monolaterale
* il Taylor-frame
*Il fissatore di Paley
* Fissatori esterni monolaterali associati a chiodi intramidollari
Anche qui non é facile capire quale tecnica sia la migliore, dipende dai casi, ed é oggetto di controversia tra i medici. Ognuno di questi presenta vantaggi e svantaggi, che devono essere ben valutate dal medico. I maggiori centri europei ed americani lavorano con il metodo di Ilizarov, o con il Taylor-frame, piú raramente con il fissatore monolaterale.
I fissatori interni o intramodullari: non sono attualmente utilizzabili per il PFFD e soprattutto non lo son mai sui bambini. Infatti la sezione di un femore affetto da PFFD non é mai circolare, ma piuttosto schiacciata, e non lascia dunque spazio per un chiodo intramidollare. Inoltre non é mai utilizzabile sui bambini, perché l'inserimento causa il danneggiamento delle zone di crescita, bloccandole completamente.
Quali sono i rischi legati agli allungamenti?
Gli allungamenti sono sempre legati a molti rischi. I piú frequenti sono l'irrigidimento del ginocchio, le infezioni, la scarsa produzione di callo osseo e la frattura a fine trattamento.
In generale l'allungamento delle ossa é piú difficile sulle malformazioni congenite che sulle ossa nate "sane", proprio per via di una capacitá minore da parte delle cellule di riprodursi. Inoltre é molto piú difficile sul femore che non sulla tibia per via di una resistenza maggiore delle fasce muscolari della coscia, che si oppongono all'allungamento. Se sulla tibia l'accrescimento per ogni intervento puó variare dagli 8 ai 10 cm, sul femore difficilmente supera i 5 - 8 cm.